目次
不妊治療の現場では、なぜ顕微授精が急速に普及し、主流になったのでしょうか?
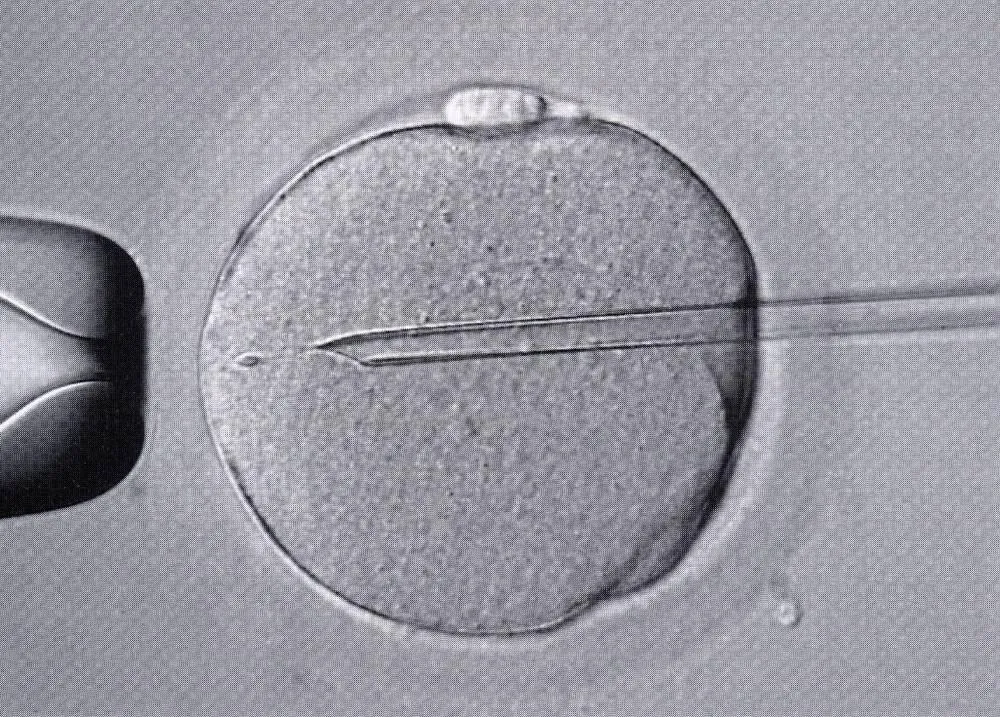
不妊治療において、タイミング指導から始まり、人工授精、体外受精、顕微授精の順に技術が高度化しますが、これをステップアップ法と言っています。その中でも顕微授精は、頭部が楕円で元気に泳いでいる精子を正常と考え(運動精子=良好精子)、1個の運動精子を捕捉し、卵子に刺して人工的に授精を図る技術で、治療現場で最も普及している生殖補助医療になります。
世間一般では「顕微授精まですれば妊娠できる?」「運動精子が1匹でもいれば妊娠できる?」といったイメージが定着していますが、本当にそうなのでしょうか?
この記事では「顕微授精ができること、できないこと」、つまり「顕微授精の技術限界」を知っていただくために「顕微授精が万能ではない」ことを解説しています。
【必読】顕微授精を何回も繰り返しても成果に繋がらず、心折れそうになっておられる御夫婦には、是非とも読んでいただきたい記事です。きっとお役に立てることと思います。
顕微授精が導入された当初の目的は?
これまでの顕微授精の実施においては「運動精子ならば、どんな機能異常があっても卵子に刺して入れさえすれば、受精、妊娠が可能である」という、「運動精子=良好精子」というイメージに基づく治療モデルが構成されていました。そのため、乏精子症(数が少ない)や精子無力症(運動率が低い)等の精子の異常に対する最終手段として導入されました。
顕微授精の利便性が急速普及させた!
顕微授精には「授精に用いる精子が たったの1個でよい」こと、また人の手を介して「人工的に授精を可能にする(受精率を上げられる) 」ことの利便性があります。正直なところ、この利便性が着目され、顕微授精の適応範囲が拡大して急速に普及しました。現在では顕微授精が生殖補助医療の受精法の主流になっています。
顕微授精が急速普及した陰で、顕微授精を繰り返しても成果に繋がらない、反復不成功例が積み上がっている!
治療現場の実態は?
不妊治療業界の中では顕微授精の登場により、「運動精子が1個でもいれば妊娠できる」「顕微授精が精子の問題を解決した」というイメージが定着し、顕微授精は極端に精子数が少なかったり、運動率が低い場合や精子に受精力がない場合に補助する役目を担ってきました。
そのような背景の中で、多くの治療施設では「運動精子=良好精子」という認識の上に「数が少ない:乏精子症」「運動率が低い:精子無力症」場合には、精子に関する科学的根拠に基づいた詳細情報がないままに顕微授精に展開してきました。
【必読:重要ポイント】しかし顕微授精が不成功の場合、これ以上の治療法がないことから顕微授精を繰り返すしかなく、正直なところ顕微授精反復不成功の事例が積み上がっています。このような夫婦は、治療を反復しているうちに妻の加齢による「卵子の老化も加わり、二重苦になる」という「辛すぎる現実」に陥ります。
精子に異常がある場合に顕微授精を反復しても成功しない理由
顕微授精は男性不妊(精子異常)に対する最終手段として導入された技術ですが、なぜ 精子に異常がある場合に顕微授精を反復しても成功しないのでしょうか?その背景には、何があるのでしょうか?
【必読:重要ポイント】正直なところ「顕微授精反復不成功のご夫婦の約8割に多様な隠れ精子異常が発覚する」という『矛盾』が生じています。この理由を解説しましょう。
繰り返しになりますが、これまで「運動精子=良好精子」という認識の上に、位相差顕微鏡で精液を観察し、見た目だけで「数が少ない」「運動率が低い」場合には「男性不妊:精子異常」と診断し、顕微授精で対応してきました。しかし実は、生殖補助医療の治療対象になる精子異常の大半は、位相差顕微鏡では見えない『精子の中に隠れた異常:隠れ精子異常』です。分かり易く説明すれば、一見 元気に泳いでいる良好精子(運動精子)の中にDNA損傷をはじめとする多様な異常が隠れ潜んでいるということです。
隠れ精子異常は分子生物学的な特殊検査法でなければ見極めることができず、その背景には『新生突然変異』という、父親から受け継いだ遺伝子ではなく、突発的に発生した不運な遺伝子の異常、すなわち遺伝子の突然変異が関与しています。
【必読:極めて重要ポイント】2万個以上のヒトDNAにおいて、精子形成過程では、あらゆる遺伝子に一定の確率で突然変異が起きます。しかも、その遺伝子の突然変異は、精子1個ごとに異常な箇所が異なり、その遺伝子異常の組み合わせは多様であるため、隠れ精子異常の種類と程度には個人差が大きいのです。このことが男性不妊治療を難しくしています。
現実の問題として、遺伝子異常による男性不妊(多様化した隠れ精子異常)の頻度が高いということです。そこで、顕微授精は遺伝子異常を克服できる技術なのでしょうか???
顕微授精という技術は、あくまでも精子数を補足するだけの技術であり、生まれつき精子の設計を支配する遺伝子に問題がある精子異常を治す(遺伝子異常を克服する)ことはできません。多くの精子異常の背景には遺伝子異常が関与していることを踏まえると、遺伝子異常を克服できない顕微授精は 精子異常には向いていない技術(不向きな治療法)ということです。すなわち、これまでの「運動精子=良好精子と考える治療モデルに不備があった」、言い換えれば、顕微授精に用いる「精子の品質管理が不十分であった」ことが、結果として治療を難航させます。
現在、報告されている顕微授精による臨床統計(妊娠率)は、顕微授精を施行した夫婦の何割が妊娠したかをまとめたものに過ぎません。そのため、精子異常がない、もしくは 治療可能な軽度な精子異常の場合が妊娠率を押し上げているということになります。一方で、治療困難な重症な遺伝子の問題が関与する精子異常の場合には妊娠率が極めて低くなりますが、治療中の夫婦は「いつかは自分たちも妊娠できる」と期待して治療を続けて反復不成功例に陥るという図式があます。
【必読:極めて重要ポイント】正直なところ、この図式が「顕微授精反復不成功のご夫婦の約8割に多様な隠れ精子異常が発覚する」という、論理的整合性のない『矛盾』を導いたのです。
この矛盾は「運動精子を捕捉して刺すだけでは顕微授精の安全性と有効性を保証できない」ということを裏付けています。
不妊治療が普及しても 総出生率が低下している現実
-8.png)
不妊治療の業界では、これまで妊娠率向上を謳う様々な新技術が登場しました。具体的に言えば、受精した胚を長期培養する胚盤胞培養や胚盤胞凍結保存、また透明帯切開によるハッチング補助など、受精できた胚の発生を補助し、妊娠率を上げようとする試みでした。その結果として、生殖補助医療の実施件数は年々増加傾向を認めました。しかし、総出生率は上がるどころか低下しています。
出生率が上がらない理由
繰り返しになりますが、「治療現場において、生殖補助医療の主流である顕微授精による反復不成功例が積み上がっている」ということは、結果として「不妊治療を始めた夫婦の半数以上が妊娠に至らずに治療を終える」ということになります。正直なところ「長年にわたり妊娠率は上がらず、総出生率が低下している」という事実は、現場の影の実態を裏付けています。
その理由ですが、前述していますように、生殖補助医療(とくに、顕微授精)の治療対象になる精子異常の大半は、その背景に遺伝子の問題(先天異常)が関与していますので、遺伝子異常を克服できる技術ではない顕微授精には太刀打ちできず、結果として顕微授精反復不成功例が山積みになるという図式です。顕微授精は 遺伝子異常に起因する精子異常には向いていない技術(不向きな治療法)ということです。
『命を造り出す』生殖補助医療において、顕微授精の「最も怖い点」は? 顕微授精の「リスク」は?
出生児の遺伝子の半分は精子が担うことから「どのような精子を卵子に刺すか」は出生児の健常性に直結します。健常な命を誕生させるためには、本来 1箇所でもDNAに傷がある精子が卵子に穿刺されることは避けるべきです。異常精子を卵子に刺して授精、妊娠、出産に至った場合、誕生した子供への悪影響はないのでしょうか?
結論から申し上げれば、前述したように、重度な隠れ異常精子を卵子に刺しても妊娠しないので、反復不成功例が積み上がる訳ですが、軽度~中等度の隠れ異常精子が顕微授精に用いられ、人工的な授精が可能になった場合には、妊娠、出産に繋がります。そこに顕微授精の「リスク」、具体的に言えば、生まれてくる子供に何かしらの「異常」が生じる可能性があります。
【必読:極めて重要ポイント】精子側から見た顕微授精の最も怖い問題点は、位相差顕微鏡で運動精子を捕まえて刺しても その精子に隠れ精子異常があるか否かは不明であり、本来 受精すると危険な異常精子が授精させられて妊娠、出産に至った場合に「どのような異常が、生まれてくる子供に起きるのか」について未知の領域である点にあるという点です。
日本初の体外受精児が誕生して約40年であり、生殖補助医療は新しい医療であるため、ヒトの平均寿命80年以上の長期に渡り「安全である」ことを確認できた人は未だいません。正直なところ、医療介入は必ずリスクを伴いますので、顕微授精だけが例外ではありません。
顕微授精と精神発達障害との因果関係は?
欧米では10年以上前から「顕微授精で生まれてくる子供に精神発達障害を含めた先天異常の発症率が高い」という報告もあり、米国政府のアメリカ疾病対策予防センター(Centers for Disease Control and Prevention:CDC)は「顕微授精と自閉症スペクトラム障害との間に因果関係がないとは言い切れない」という見解を出しています(※)。
(※) 2015年American Journal of Public Health
2012年The New England Journal of Medicine
https://www.cdc.gov/ncbddd/autism/features/artandasd.html
https://www.cdc.gov/ncbddd/autism/data.html
そのような海外での顕微授精に対する危機管理意識の中、日本では生殖補助医療による出生児の先天異常に関するフォロー体制に子供が成長している過程で診断が可能になる「自閉症スペクトラム障害」「注意欠陥多動性症候群」「精神発達遅滞」などの神経発達障害は含まれていない現況にあります。
【必読:極めて重要ポイント】「顕微授精と自閉症スペクトラム障害を含む神経発達障害との間に因果関係がないと言い切れない」現状では、「因果関係がある」という前提で危機管理をしなくてはなりません。正直なところ、因果関係がないということを科学的に証明することはできません。
顕微授精のリスクを回避するためにも、治療開始前に分子生物学的な手法による精子精密検査を行い、「隠れ精子異常の種類と程度を正確に把握し、その背景に遺伝子異常が関与している可能性があるか否か」を見極めておくことが必要不可欠です。
とくに、命を造り出す生殖補助医療においては、何より安全が最優先されなくてはなりません。
顕微授精の正味の適応とは? 安全な顕微授精は、どうあるべきでしょうか?
繰り返しお話してきましたが、顕微授精においては「精子の品質管理が治療の安全保証の要」です。この重要な点を踏まえると、顕微授精の正味の適応を知るためには、事前に「隠れ精子異常」の種類と程度に関する詳細情報を取得することが不可欠であり、その上で「隠れ異常精子の排除」言い換えれば「隠れ異常のない精子の選別」が可能であることが、安全な顕微授精を実施するための大前提になるということです。
我々精子研究チーム(詳細は、黒田IMRのホームページを参照ください)が開発した多項目の精子精密検査は、科学的根拠に基づいた精子詳細情報を取得することを可能にしましたので、「隠れ精子異常率が低いタイプ」なのか、逆に「隠れ精子異常率が高いタイプ」なのかを区別できるようになりました。
【必読:重要ポイント】治療開始前に自分の精子が「顕微授精に向いているタイプで安全な精子なのか」それとも「顕微授精に不向きなタイプで危険な精子なのか」を把握できることは極めて重要で、精子側から安全な治療を選択することが可能になります。
精子品質管理ができた場合に限り、安心して顕微授精を適応できるのです。
すなわち、これまでのように「精子数が少ないから顕微授精をしましょう」ではなく、治療を受けるご夫婦に丁寧にお伝えするとすれば「精液の段階では状態が悪かった(見た目の精子数が少ない・動きが悪い等)ですが、精子を選別する技術努力をした上で精子精密検査を行った結果、精子の品質が良好(隠れ精子異常率が低い)であることを確認できました。しかし、得られた精子が極めて少ないため、顕微授精の治療を選択します」という説明になるでしょう。
精子精密検査(精子の品質管理)から入る、安全な男性不妊治療を目指した、効率的な新しい不妊治療モデルが誕生
現行の不妊治療モデルである「卵子(採卵)が先」の取り組みから
「精子(採精)が先」の不妊治療にイノベーションしましょう!
これから治療を開始されるご夫婦には、事前に精子精密検査を受けていただき、「隠れ精子異常があるか、ないか」、つまり「精子の品質」を見極めるところから始めてください。
我々精子研究チームが開発した精子精密検査は、
1.「生殖補助医療にエントリー可能か」を判断する入り口戦略になります。
2.エントリー可能ならば、妻と夫の状況を勘案した上で
「どの治療法が最適かつ安全か」という
個別条件を「明確化・適正化」することが可能になります。
3.その結果、治療の「効率化」を図ることができるようになります。
4.さらに医療経済の観点から、
顕微授精反復不成功で悩んでいるご夫婦には
「治療の止め時」を考える出口戦略として重要になります。
治療開始前に精子精密検査をして精子の品質管理をすることは、治療の断念も視野に入れた治療の最適化が図れますので、結果として治療の効率性、有効性、安全性の向上に繋がります。
我々精子研究チームは、現行の不妊治療モデルである「卵子を採取(採卵)してから夫に精液の採取(採精)を依頼する」という、『卵子(採卵)が先』という取り組みから、逆の治療戦略、つまり「精子精密検査をして、精子の品質管理が可能となったら、採卵をする」という、『精子の品質管理(採精)が先』という、安全な男性不妊治療を目指した、効率的な新しい不妊治療モデルを提唱したいと思います。
【黒田IMRでの心痛むエピソード】
これまで「精子数や運動率は良好で、精子には問題がありません」と言われ、「顕微授精を反復してきたが、全く成果に繋がらず不成功を重ねてきた」という、顕微授精反復不成功の多くのご夫婦に、黒田IMRの精子精密検査を実施してきました。その結果、「精子異常の背景に遺伝子異常をもつ、多様な隠れ精子異常」が高頻度に検知されました。
繰り返しになりますが、顕微授精は遺伝子異常を克服できる技術ではありませんので、このようなケースこそ、治療開始前に精子精密検査を実施しいただき、「健常な生命の誕生に寄与できる精子が精液に何%含まれるのか?」を正確に把握しておけば、「治療断念」も視野に入れて治療の取り組みができ、反復不成功という回り道もしないで済んだことでしょう。結果として、時間・気力・体力・費用の節約に繋がったことでしょう。
顕微授精の回避を目指した、受精に要する精子数を顕微授精と同程度にまで低減できる、高効率体外受精『人工卵管法』が誕生
現在、報告されている顕微授精による臨床統計(妊娠率)は、顕微授精を施行した夫婦の何割が妊娠したかをまとめたものに過ぎないため、精子異常がない、もしくは 治療可能な軽度な精子異常の場合が妊娠率を押し上げていることになり、正確な統計処理に基づいているとは言い難いものです。
我々精子研究チームは、科学的根拠に基づいた精子詳細情報から、隠れ精子異常の「種類と程度」を「ステージング分類」することにより、「治療の効果と安全性」を「客観的かつ高精度に判定」するプロトコールの構築(精度が高い有効性評価)を目指しています。しかし、結論を得るには十年単位の時間が必要となることを踏まえ、すぐできる安全性戦略として、顕微授精の回避を目指した人工卵管法(受精に要する精子数を顕微授精と同程度にまで低減できる、高効率体外受精)を開発しました。
黒田IMRにおける治療集積の結果、顕微授精反復不成功例の一部が高効率体外受精で妊娠できることを確認しています。今後の重要な課題は、精子詳細情報による精子の質的な見極めに基づいて、顕微授精と人工卵管法の使い分けを適正に判断していく点にあります。
まとめ
近年、不妊治療に携わる泌尿器科医師も増えてきましたが、産婦人科医師も含めて、『臨床精子学:ヒト精子の研究』を専攻し、長年にわたり『ヒト精子』に精通し、臨床(患者さん)に橋渡しをしている医師は、未だに極めて少ない現況にあります。
そのような背景も相まって、顕微授精は「1個の運動精子がいれば妊娠できる」というイメージが定着し、精子側の科学的根拠に基づく医療の提供がないまま「運動精子=良好精子」とする治療モデルが普及した側面があると思われます。
顕微授精の設計(精度)管理上、精子側の詳細情報が不十分なまま(遺伝子の問題が関与する隠れ精子異常の有無を確認しないまま)技術提供してきたことが、治療の有効性と安全性を損なってきた可能性を否定できないことは詳しく解説してきました。
繰り返しになりますが、リスクマネージメントの観点から、事前の精子品質管理、すなわち「異常精子の排除」、「正常精子の選別」、さらには「科学的根拠に基づいた精子妊孕性の評価」が極めて重要になります。しかし、未だに命を誕生させる生殖補助医療において、この点が見過ごされていることが最大の問題点です。
精子の「質」を正確に評価して管理することが、生殖補助医療の「効果を高めて、リスクを軽減」する取り組みの一つであり、精子の品質管理をし得る『高精度な精子検査』と『高品質精子の選別技術』の普及が急務と考え、日々精進しております。
顕微授精の限界に関するFAQ
- 「泳いでいる精子が1匹でもいれば、顕微授精で妊娠できる」というのは本当ですか?
-
必ずしもそうとは限りません。 一般的に「運動精子=良い精子」と思われがちですが、元気に泳いでいる精子であっても、その内部にDNA損傷などの「隠れた異常」を持っている場合があります。顕微授精はあくまで精子を卵子の中に入れる技術であり、精子の異常そのものを良くすることはできないため、泳いでいる精子を使っても成功しない場合も少なくありません。
- 顕微授精を何度も繰り返しているのに、なぜ結果が出ないのでしょうか?
-
不成功の原因として、「隠れ異常精子」が顕微授精に用いられてきた可能性があります。コラムでも解説していますが、顕微授精を何度も繰り返しても結果にならないご夫婦の約8割に「隠れ精子異常」が発覚しています。この結果は、隠れ異常が一般精液検査(通常の顕微鏡)では検出されないため見逃されたまま顕微授精に用いられたという事実と、また顕微授精が隠れ異常の背景にある遺伝子異常を克服できないという事実を裏付けています。
- 顕微授精にはどのような「限界」があるのですか?
-
顕微授精は「精子異常の背景にある遺伝子の問題を解決することはできない」という点に限界があります。 顕微授精は「精子の数が少ない、運動率が低い、受精できない」といった問題を物理的にカバーする技術としては有効ですが、精子の設計図である遺伝子の異常を修復することはできません。そのため、精子自体に根本的な異常がある場合には、顕微授精は不向きな治療法となってしまう側面があります。





-8.png)