<この記事のまとめ>
1.一般精液検査は、位相差顕微鏡を用いて主に「精子濃度」「運動率」「正常形態率」を観察し、「精巣で精子をたくさん造っているのか」「元気に泳いでいるのか」を「低コスト」で検査する方法です。
2.一般精液検査の手順は、以下の通りです。
3.一般精液検査は「迅速」で「簡易的」な検査ですので、治療成果やリスクに直結する「重要な精子異常」を検知することはできません。言い換えれば、精子妊孕性を正確に把握できません。この点を知った上で検査を受けましょう。
目次
一般精液検査の方法について
男性側の不妊検査は、必要に応じて血液検査や超音波検査等を実施しますが、主に『精液検査』になります。一般精液検査は「迅速」「簡易的」「低コスト」にできる点にメリットがあります。
検査方法
① 採取された精液1滴をガラス板の上に滴下します。
② 位相差顕微鏡を用いて200~400倍の倍率で観察します。
③ 主な検査項目は、精子濃度(1ml中の精子数)、運動率(運動している精子の割合)、正常形態率(大まかな頭部の形)などになります。
【DOCTOR COMMENT ─黒田院長コメント】
一般精液検査 では「治療成果」と「出生児リスク」に直結する、精子の中に隠れた異常『隠れ精子異常』 を検知できません 。隠れ異常精子の「存在」「種類」「程度」を正確に調べることが、その方の「精子妊孕性」を正確に見極める ことになり、 「最適で安全な治療法」を決定 できることに繋がります。隠れ精子異常を検知できる『高精度精子検査』
検査項目
一般精液検査では、以下表にあるWHOが定めた基準値をベースに男性不妊(乏精子症や精子無力症)の診断をします。
精液所見に対しての下限基準値
パラメーター 下限基準値 2021年 精液量(mL) 1.4(1.3-1.5) 精子濃度(百万/mL) 16(15-18) 総精子数(百万/精液中) 39(35-40) 運動率(%) 42(40-43) 前進運動率(%) 30(29-31) 生存率(%) 54(50-56) 正常形態率(%) 4(3.9-4.0)
※参考:WHOラボマニュアル第6版2021年7月27日
【重要ポイント】 隠れ異常精子の最も怖い点は、顕微授精により人工的な受精が可能になり、妊娠、出産に至った場合、出生児の健康に何らかの影響を及ぼす可能性・リスクを否定できない 点にあります。そのため「出生児の健常性向上」 の観点から、受精に用いる精子の中から隠れ異常精子を「事前に排除」しておくことが必要不可欠一般精液検査の問題点
検査結果は「いつ」出るか?
一般精液検査においては、採精した容器(精液)を提出してから 30分~60分前後で検査結果が出ます。ただし「簡易的」 「迅速」
一般精液検査の手順について
一般精液検査の手順は以下の流れで進行いたします。
① 自宅採精(持ち込み)の場合は、医療機関から事前に精液を採取する滅菌容器を預かります。
※ 医療機関によっては「自宅で採精して持参する方法」を許可していますが、個人的には「院内の採精室で採取する方法」をお勧めします。精液検査を受ける時の注意事項3つ
精液検査を受ける時の注意事項3つ
(1) 自宅での精液採取は、搬送に伴う時間経過や不適切な温度管理が精子に影響を及ぼす可能性がある医療機関によっては、自宅で採精して精液を自己搬送することを許可しています。自宅の方がリラックスして採精できるかと思いますが、精子は大変デリケートな細胞ですので、 精子妊孕性を正確に評価するためには、採取直後からの観察が必要 になります。なぜならば、採取してから時間が経過してしまったり、搬送する環境条件が悪かったりすることで、精子の状態は著しく変化するから です。以下に、わかりやすく説明します。
精液中には常在菌がいますので、夏場は自己搬送中に菌の繁殖が進みます。一方で、寒すぎてもよくないので、冬場の自己搬送においても最適な温度管理は難しくなります。ですから例えば、精液検査の結果が良くなかった場合、搬送条件(時間経過、温度管理など)が適正でなかった可能性も考慮に入れて判断する必要がある ということです。
【重要ポイント】 正確な精子詳細情報(精子妊孕性の評価)は、 その後の適正な治療戦略を具体化 させるために極めて重要で すので、なるべく医療機関で採取されることをお勧めします。
(2) 検査に向けた適正な禁欲期間には個人差が大きい精巣で上手く造られた精子でも禁欲期間が長くなると、精巣上体で射精を待つ間に精子を包み込んでいる膜(細胞膜)に傷がつき、また精子頭部に収納されているDNAが損傷され、さらには運動も失われてきます。逆に、毎日射精するように禁欲期間が短いと、精子濃度は極端に下がり、また精液中に未成熟な精子が目立つようになります。
すなわち、成熟精子をある程度の数、射精するには 一定の禁欲期間 が必要になる ということです。一般的に 3~5日程度の禁欲期間が推奨されていますが、最適な禁欲期間には個人差が大きく、一概に何日の禁欲期間がよいと言い切ることはできません 。【重要ポイント】 各個人の 精子の品質 に見合った 適正な禁欲期間 がある ということです。
(3) 採精のコンディションに伴って精子濃度の変動幅は大きくなる検査をされた方であれば、その都度「精子が増えた」「減った」と一喜一憂されることと思います。ただ、ここで注意点があります。精巣上体の分泌物を押し出す前立腺や精嚢腺の分泌液の量が大きく増減 します。その結果として、精液は薄まったり濃くなったり します。【重要ポイント】 マスターベーションの具合により、 精液量(射精される液量)と精子濃度は大きく変動 します ので、精子濃度は精子妊孕性を評価する良い指標ではない ということです。
一般精液検査の問題点
(1) 一般精液検査で精子濃度や運動率が良好だからといって安心できない
一般精液検査で調べる精子濃度と運動率の数値は、妊娠率に大きく影響する と考えられていますが、実はそれは誤解 です。例えば10万人の統計をとれば、精子濃度や運動率が高い精子は、女性を妊娠させる力が高い傾向にあるということは言えますが、個人レベルでは そんな簡単な話ではなく、顕微鏡で見た精子数や運動率が良好だからといって安心できません 。
(2) 一般精液検査では『隠れ精子異常』
不妊治療の現場では「楕円頭部の運動精子=良好精子」という認識が定着していますので、運動精子が治療に用いられています。しかし実は、運動精子の中に様々な機能異常(DNA・細胞膜の損傷、先体・中片部・尾部の異常)が隠れ潜んでいるケースも多く 『隠れ精子異常』 隠れ精子異常の「種類」と「程度」に応じて妊孕性は下がり ますので、 治療開始前に隠れ精子異常の「存在」を正確に把握 しておくことが不可欠 です。
しかし、一般精液検査の最大の問題点は、隠れ精子異常を検知できない 見逃されたまま間違った治療法 に展開される危険性 があります。科学的根拠 に基づいた正確な精子詳細情報を取得 でき真の精子妊孕性 を評価
【他院との違い】黒田IMRの精液検査について
黒田IMRは「男性不妊の検査と治療」 を専門にしている 高度生殖補助医療施設です。当院では最初に、隠れ精子異常を検知できる『高精度精子検査』 を実施し、 科学的根拠に基づいた精子詳細情報 を取得し てから、その方の精子のタイプに最も相応しい「最適で安全な個別化治療プラン」 を組み立てます。 検査技術のみならず、治療における生殖補助医療技術も、院長自らが全行程を手掛けています。 「高精度な精子側の関連技術」 を 適材適所で導入し、「効率的な男性不妊治療」 をご提供しています。
また当院は「完全個別対応」 のシステム にしております。 採精に際して院内スタッフ以外、どなたにも会いません。ご安心して受診ください。
【画像解説】黒田IMRの具体的な精液検査の詳細
黒田IMRの精液検査では、一般精液検査で これまで見逃されてきた「隠れ精子異常」の存在を検知することが可能で すので、その方の精子のタイプに最適かつ安全な「個別化男性不妊治療プラン」 を設計できます。
一般精液検査の最大の問題点は・・・
1 . 主に「精子濃度」「運動率」「形態」を観察していますが、採取の度に精子濃度 が変動 する 可能性があること
2 . また精子の中に隠れ潜んでいる様々な機能異常 『隠れ精子異常』
3 . その影で、隠れ精子異常が見逃されたまま間違った治療法に展開 される危険性 があること、さらに出生児へのリスク を生む可能性
以下に新しい高精度精子検査の一部を紹介します。詳細は、黒田IMRのホームページを参照ください。
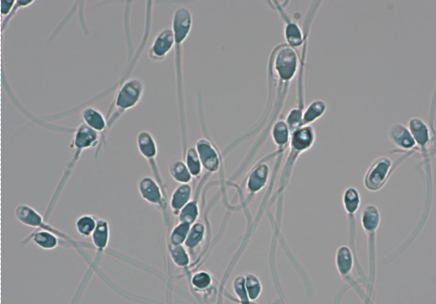
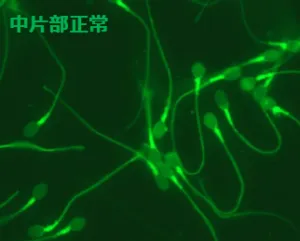
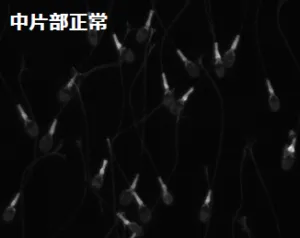
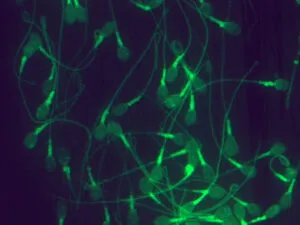
① 精子頭部・中片部・尾部の形態検査
これまで「頭部の外周形状が楕円」であることが「正常性の指標」として重要視されてきましたので、「楕円頭部の精子=良好精子」と考えられ、頭部形態だけを観察することを目的とした染色法が広く用いられてきました。しかし私どもが『ヒト精子』の研究を進めていく過程で、頭部のみならず尾部や中片部(頭部と尾部の間の部分)の形態を高精度に観察できる新しい染色法を確立 したことにより、頭部が楕円形でも大小不同 中片部や尾部にも多様な形態異常がある
頭部・中片部・尾部異常精子
頭部・中片部・尾部異常精子
② 精子頭部の空胞検査:頭部の中の空胞(穴)の観察
精子は、精巣で造られた時は未成熟な状態にあり、隣の精巣上体という臓器に移動してから成熟を進めます。最終的に成熟が完了する段階になると、精子頭部に収納されたDNAを保護している核タンパク質はヒストンからプロタミンに置換され、さらにプロタミン同士が架橋して(手をつないで)圧縮され、結果として頭部が楕円形 になります。
私たち研究チームは、精子に特有な核タンパク質のプロタミンを特異的に染色する方法を確立し、一見 良好精子と思われる楕円頭部の運動精子の中にも内部に多数の空胞を認める「頭部空胞精子」が含まれている
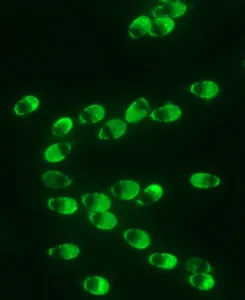
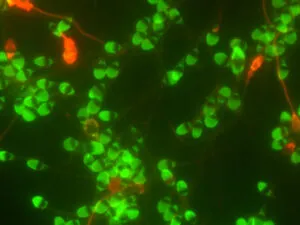
③ 精子先体の形態と機能検査:卵子侵入に関わる先体の観察
「先体」 はヘルメットのように精子頭部の前半分を覆っている袋状の小器官です。先体の中には卵子に侵入して受精する時に卵子を覆う殻(これを透明帯という)を溶かすために必要な酵素が入っています。ちょうど良いタイミングで卵子に到達した精子だけが、先体から酵素を放出して透明帯に小さな穴を開けて卵子に侵入して受精することができます。この一連の仕組みを「先体反応」 といいます。精子の何%に「先体がついているか」「卵子に侵入する準備ができるか」「先体反応を起こすことができるか」 「先体が存在するのか」「先体の膜が正常か」「先体反応を誘起できるのか」 を正確に確認できる高精度な染色法を確立しました(以下、写真参照)。その結果、「先体の能力」に見合った最適な治療法を選択
先体正常精子
先体欠損精子
緑色:先体膜正常精子
赤色:先体膜損傷精子
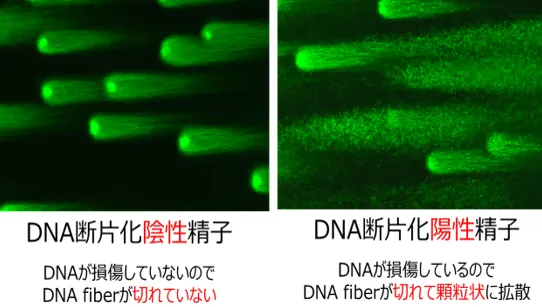
④ 精子DNA損傷検査:DNA fiberの切断(断片化)の進行程度の観察
最近 私のもとを訪れる夫婦は、すでに長い不妊治療歴があるが全く結果に繋がらない方や、現在通院しているクリニックで「精子のDNAに傷がついている」と言われたので詳細に調べて欲しいという方が大変多くなりました。その背景には、数年前から「精子の老化」というテーマで男性不妊の特集番組が放送され、その中で精子DNAの傷と男性不妊の関連が紹介されたことで、簡易式検査キットが販売されるようになったことがあります。
【key point:精子DNA損傷に関する豆知識】
体を構成する細胞(体細胞)には、DNAに傷がつくとすぐに修復される仕組み(DNA修復機構)があります。修復に成功すれば生き延びますが、失敗すれば死んでしまいます。一方で、特殊な細胞である精子は形成過程でDNAを修復する力を失ってしまい、様々な原因によってできDNAの傷は修復されず、そのまま残って しまいます。その結果、運動精子の中にDNA損傷精子が混在 してきます。
DNAがひどく傷ついた精子の多くは受精しません。たとえ受精しても胚の発生が継続しませんので命の誕生にまで至りません。一方で僅かなDNAの傷をもった精子 ならば、 受精、妊娠、出産 を可能にします。 運良く受精後に卵子側のDNA修復機構が、精子DNAの傷を修復してくれれば問題ありませんが、ほんの僅かの傷を治すのが精一杯です。修復が不完全 に終了した場合には、 出生児の健康に何らかの影響を及ぶす可能性、リスク
ここで最も注意すべき点は、不妊治療で生まれてくる子どもの健康という観点からは、現場で 良好精子 と考えられている 運動精子 の中に隠れている DNAの僅かな傷こそがリスクを招く という点です。
私たち研究チームで開発した高精度精子DNA損傷検査は、世間一般に出回っている色素で精子を染めてDNAの傷を判定する簡易式検査キットによるものではありません。電気泳動という手法(電気の力)を用いて1匹ずつ精子の頭の中に収納されているDNA 鎖の1本1本を引き伸ばして、何パーセントの精子に、どのような「種類」のDNAの傷(DNA fiberの切断:断片化)が、どの「程度」あるか
正直なところ大変に手間はかかりますし、精子DNA損傷を正確に再現性高く調べられる技術を安定させるには熟練を要しますが、黒田IMRでは、精密に調べた精子の詳細情報を 一組一組のご夫婦に時間をかけて科学的な根拠(数々の精子の写真)を丁寧にご説明することは、その後の適正な治療指針を決定する上で極めて重要 であると考えて実践 しております。
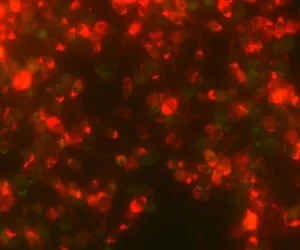
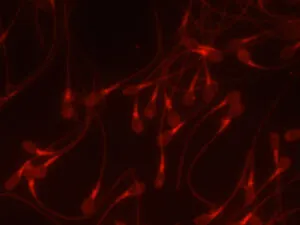
⑤ 精子頭部の細胞膜損傷検査
これまで「精子が泳いでいれば、精子頭部から尾部まで全ての細胞膜は正常である」と考えられてきましたが、本当のところは そうではありません。以下に わかりやすくご説明したいと思います。
体を構成する体細胞では、細胞膜の直下には細胞質(小器官を含む溶液)があり、その下にあるDNAを取り囲んでいます。つまりDNAは細胞質に包まれているため、細胞膜の損傷がDNAに直結しません。一方で成熟精子は体細胞と異なり、細胞質を持たない特殊な構造 になっていますので、精子頭部細胞膜の直下にはDNAが存在 細胞質がない ことにより、細胞膜損傷直下にある DNAの傷害に直結 します
私たち研究チームは、精子DNAに特異的に結合する色素を使い分けて頭部細胞膜の「傷」を観察する染色法を開発しました(以下、写真参照)。
青色:頭部細胞膜正常精子
赤色:頭部細胞膜損傷精子
⑥ 凍結保存における精子耐凍力検査
精液の精子濃度が低くて受精に必要な精子が足らない場合、つまり「精子数が少ない」場合には一般的には「即 顕微授精を実施」する傾向にあります。しかし、顕微授精のリスク 極力 顕微授精を回避すべき ということは言うまでもありません。そこで高度に選別した運動精子を凍結備蓄することにより「精子の貯金」 が可能 になります。しかしここで問題となるのは、凍結精子を融解した時に運動性を失う精子の割合に個人差がある ことです。
精子耐凍力検査は「選別した高品質精子が凍結保存後に どの程度生き返るか」 精子の凍結保存に耐える力を調べる検査 ですので、精子の厳選という観点から考えると「凍結保存技術は細胞膜が弱い運動精子を排除する手段」 になります 。
黒田IMRでは、精子の「高度な選別」と「丁寧な凍結保存」の両者の技術を組み合わせる 品質の高い精子の備蓄 『人工卵管法』 に展開し、治療の安全性と有効性を向上 させる技術努力 をしています。人工卵管法の詳細に関しましては、黒田IMRのホームページを参照ください。
⑦ 精子中片部ミトコンドリアの形態と酸化ストレス機能検査
精子頭部と尾部を連結する部分の中片部には、エネルギー産生 に関わるミトコンドリアという小器官と胚分割 に重要な役割を果たす中心体が局在しますので、私たちの研究チームは この ミトコンドリアを染色して中片部の機能(酸化ストレス)と形態を調べる ことは重要
まとめ
顕微授精を繰り返した後で一般精液検査では検知できなかった「隠れ精子異常」が判明し、夫婦が混乱するような事態を避けるためにも 、私たち精子研究チームでは治療開始前に精子精密検査を行っていただき、科学的根拠に基づいた「精子妊孕性」を正確に把握した上で、その方の精子のタイプに最も相応しい「適正かつ安全な男性不妊個別治療法」を設計し、「治療の見通し・リスク」を予測する という『効率的な生殖医療戦略』 をご提供 しております『黒田IMRの男性不妊治療の真価』 があります
精液検査の方法・手段についてのFAQ
一般的な精液検査ではどのような「項目」を調べますか?また、その「基準値」は?
一般精液検査では、主に精子の「濃度」「運動率」「正常形態率」の3点を調べます。 WHO(世界保健機関)が定める基準に従って判定しています。2021年の基準値は以下の通りです。
精子濃度: 1,600万/mL以上総精子数: 3,900万以上運動率: 42%以上正常形態率: 4%以上
注意点は、これらの数値がWHO診断基準を満たしていても「妊孕性や出生児リスク」に直結する、DNA損傷や機能異常等の精子の「質」までを把握できない という点です。一般精液検査の結果は、あくまでも「精巣で精子が造られているのか」「元気に泳いでいるのか」だけを見るための「最低限の目安」にしかなりません。
精液検査を受ける際の「禁欲期間」や「注意点」はありますか?
一般的に「3〜5日間」の禁欲期間を設けることが推奨されます。 検査を受けるにあたり、正確な結果を得るためには以下の点に注意をしてください。
禁欲期間の調整: 短すぎると精子濃度が下がり、長すぎると精子DNA損傷や運動率低下を招く恐れがあります。院内採精の推奨: 自宅採精(持ち込み)は、冬の低温や夏の雑菌繁殖など、季節に伴う温度変化や搬送時間の影響が精子の品質を低下させるリスクがあります。コンディションの考慮: 精子濃度は体調やマスターベーションの具合で大きく変動しますので、一回の検査結果だけで一喜一憂せず、慎重に評価することが大切です。
コラム:妊活の適切な禁欲期間とは?
一般的な精液検査で「異常なし」ならば男性不妊は否定され、精子は問題ないですか?
いいえ、一般的な精液検査では検知できない「隠れ精子異常」が不妊原因である可能性があります。 普通の顕微鏡で精子の外見(数や形)を見るだけの一般精液検査では、精子内部に隠れている機能異常を検知できません。
精子DNAの損傷: 外見が正常でも遺伝情報DNAが断片化していることがある。空胞や膜の損傷: 精子頭部に空胞(穴)があったり、細胞膜が傷ついたりしている。先体の異常: 精子が卵子に侵入して受精する機能が障害されていることがある。ミトコンドリアの異常: 精子エネルギー源となる部分に酸化ストレスを受けている。
これらの異常は一般精液検査で用いる顕微鏡では見えませんので見逃されてしまいます。隠れ異常精子の存在は不妊治療を長期化させる原因 になり、出生児へのリスク にもなりますので、早めに高精度精子検査で詳細に調べておくことが推奨されます。
記事:黒田IMRの『隠れ異常を検知できる高精度な精子検査』とは?