長年にわたり、不妊は女性の問題として考えられてきましたので、生殖医学において『卵子』の研究が主流でした。そのような背景もあり、『卵子の劣化・老化』に関する話題は、よく取り上げられるようになりました。皆さんがご存知のように、女性の年齢が上がると卵子の数は減り、卵子の質も下がり、妊娠しづらくなります。卵子の劣化は加齢に直結 し、女性の生殖年齢には限りがありますので、妊活において時間的な効率化を図ることは大切です。しかし実際のところは『精子に何かしらの異常』 がある 男性不妊 不妊原因の約半数 を 占めていますので、不妊の大半は ご夫婦の不妊原因が複雑に絡み合っているケース なのです。
正直なところ、『精子の劣化』に関しては、真偽のはっきりとしない不確実な情報が世間に溢れています 。結論から申し上げれば、精子の劣化は加齢に直結しません 。『精子の劣化』に関する正確な詳細情報をお伝えしています この機会に『精子に隠された真実』を知っていただき、卵子の劣化との違いを正しくご理解ください。お役に立てる情報が詰まっていますので、上手な妊活に繋がることと思います。
目次
加齢により卵子の数は減る!
卵子は形成される過程で、途中まで造っておいて備蓄するメカニズム になっています。妊娠20週の胎児(女性)の頃は、卵子の元になる細胞を約600万個持っています。この細胞は成長に伴って減り、出生時に約200万個、排卵が始まる思春期には40万個程度、閉経期では数千個程度にまで減少する と考えられています。つまり、卵子の数は年齢に直結し、加齢とともに減っていきます 。一方で、卵子の質は どうなのでしょうか?
加齢により卵子の質は下がる!卵子の劣化について
最近では「女性は35歳を過ぎると卵子が老化して、妊娠しにくくなる」 といわれています。本当にそうなのでしょうか?統計学的に10万人の平均をとれば「35歳」というラインは妥当な年齢 なのかもしれません。妊娠し難くなる年齢には個人差がある のも事実です。40代でも卵巣機能が良好で、自然に妊娠する女性もいらっしゃる一方で、20代や30代で早発閉経になる方もおられますので、一概には言えません。
ですから正確に申し上げるのであれば、卵子の老化(卵子数の減少と品質の低下)においては、平均年齢で考えるのではなく、個人レベルで「現時点の自分の卵巣機能は どうなのか?」を正確に見極めることが重要 になるということです。一方で、精子に関しては どうなのでしょうか?
加齢により精子の質は下がる?それって本当?精子の劣化について
卵子の老化(卵子数の減少と品質の低下)が加齢に直結するように、世間一般では、精子の老化(精子数の減少と品質の低下)も年齢が上がれば進行するように言われています。しかし実は、精子の劣化は加齢に直結する訳ではなく、主な原因は精子の形成に関わる「遺伝子」の問題です。 この精子品質低下の背景に遺伝子異常が関わることが男性不妊治療を困難にしているのです。
この『精子の異常』と『遺伝子の異常』の関連性について詳細にご説明する前に、精子を造るメカニズムについて解説したいと思います。
精子を造るメカニズムについて
男性は、思春期を迎えると精巣の中で精子の元になる細胞の細胞分裂が始まり、およそ74日 をかけて精子を造ります。精巣内で造られたばかりの精子は未成熟の段階 にあり、精巣の横にある精巣上体に移動してから成熟 を進めていきます。
造精機能(精子を造り出す機能)が正常な男性は、毎回、数億匹もの精子を射精しますので、おそらく生涯で1兆匹以上の精子を造ることになります。前述したように、卵子は形成過程において途中まで造っておいて「備蓄するメカニズム」ですが、精子は途中で備蓄しておくことはできません。精子の場合は、元になる細胞から「その都度 精子を造り出す」という、いわば「粗製乱造のメカニズム」 になっています。 「短期間に もの凄い数の精子を造り出す」という、このメカニズムが「造精エラー率を上げてしまっている」 精子は粗雑に量産されますので、造精機能が正常な男性の精子が全て完璧というわけにはいきません。どうしても健康な精子の中に異常な精子も混在 してきます。
大半の「精子の異常」は、一般精液検査では検知できないので見逃されてしまう!しかもその異常は「遺伝子異常」に起因する
不妊治療の現場では、一般精液検査で用いる普通の顕微鏡(位相差顕微鏡)で主に「精子形態」「運動率」「精子数」等の『見た目の精子異常』を観察し、世界保健機構 WHO診断基準を満たしていない場合に「男性不妊」と診断しています。
【重要ポイント】 精子異常の怖い点は、 位相差顕微鏡で観察して すぐに明らかになるような「変形している」「動きが悪い」「数が少ない」とい った見た目で判断できる異常とは異なる、位相差顕微鏡では検知できない、精子の中に隠れ潜んだ異常をもった精子が 大半 を占めている という点 です。この『見えないところに存在する精子異常』を『隠れ精子異常』 現行の一般精液検査の基準では男性不妊と診断されない、見た目が正常な(数も多くて形態も運動も良好な)精子の中にも、隠れ異常精子が含まれている ということです。【注視すべき点 隠れ精子異常は、一般精液検査で用いる位相差顕微鏡では見えないので、見逃されたまま治療が進められてしまう 場合も少なくありません。また隠れ精子異常が発症する背景には遺伝子異常 が関与 していますので、治療が難航 する傾向にあります。ここに男性不妊治療の難しさ があります。
なぜ、精子異常の大半に遺伝子異常が関わるのでしょうか?
精子は「粗製乱造」のメカニズムで「粗雑に量産」されるとお話しましたが、精子が造られる過程には「多くの」遺伝子が「複雑に」関与 しています。その「煩雑な」精子形成環境において不運にも生まれながらに その精子形成に関わる遺伝子に突発的に変異(遺伝子の突然変異)が起きてきくる 場合があります。この遺伝子異常は『新生突然変異 しんせいとつぜんへんい』
【重要ポイント①】 新生突然変異は、精巣で精子が造られる過程で起こり、子どものDNAに書き込まれるはずの2万個以上の遺伝子に一定の確率で突然変異(DNAコピーミス) を引き起こします 。遺伝子の突然変異は、精子1匹単位で異常発現する箇所が異なるため、大変複雑です。沢山の遺伝子が複雑に関わって大量生産するという、精子形成過程の煩雑さが「遺伝子異常と精子異常を切っても切り離せない」深い関係性を作り上げている のです。この遺伝子異常が関与して隠れ精子異常という形で発現
【重要ポイント②】 男性不妊の大半を精子異常が占め、そこに遺伝子異常が関与隠れ異常精子の有無、その種類と程度が治療成果に大きく影響します。 最も怖い点は 、隠れ異常精子が治療に用いられて妊娠、出産に至った際には、 生まれてくる子供に何かしらの異常が生じる可能性
上手な妊活をするために、隠れ異常精子の存在を知って、男性不妊の考え方を変えよう!
繰り返しになりますが、生まれながらに精子を形成する過程に関わる 遺伝子 異常に起因する 『隠れ精子異常による男性不妊』 不妊原因の約半数 を占めています。 要するに、精子の妊孕性(にんようせい:妊娠させられる精子の力)は、主に遺伝子が支配しており、加齢に直結しない です。確かに、精子の産生量(精子数)や射精される精液の量(精液量)、性欲などは、加齢によって多少減少する傾向にありますが、解りやすく言えば、高齢でも精子の質が良く妊孕性が高い男性がいらっしゃる一方で、若くても治療が困難な男性もいらっしゃる ということです。
【重要ポイント】 どんなに妻側の治療がうまくいっても、夫側(精子)に問題があるままでは妊娠率は上がりません 。治療開始前に 「隠れ異常精子率が高いタイプなのか、否か」「自身の精子のタイプは、どのような治療を選択すべきか」「自身の精子妊孕性は?治療の見通しは?」など、精子異常の存在、種類、程度を正確に把握 して、精子のタイプに最適な治療を選択 することが、 治療の安全性と有効性の向上 、つまり 時間的・精神的・肉体的・経済的な効率化 (上手な妊活) に繋がります。とくに「男性不妊と診断され、顕微授精が何回も繰り返されているが、なかなか結果に繋がらない」ご夫婦は、一度 隠れ精子異常の有無を正確に調べることをお勧めします 。
精子の運動率について
精子運動率や正常形態率の低下を誘導する原因も「年齢に直結する」という単純な話ではありません。 遺伝子の突然変異による先天異常(新生突然変異)が原因である場合も多い というのも事実です。
運動率低下の裏に遺伝子異常が隠れているケースも多い!
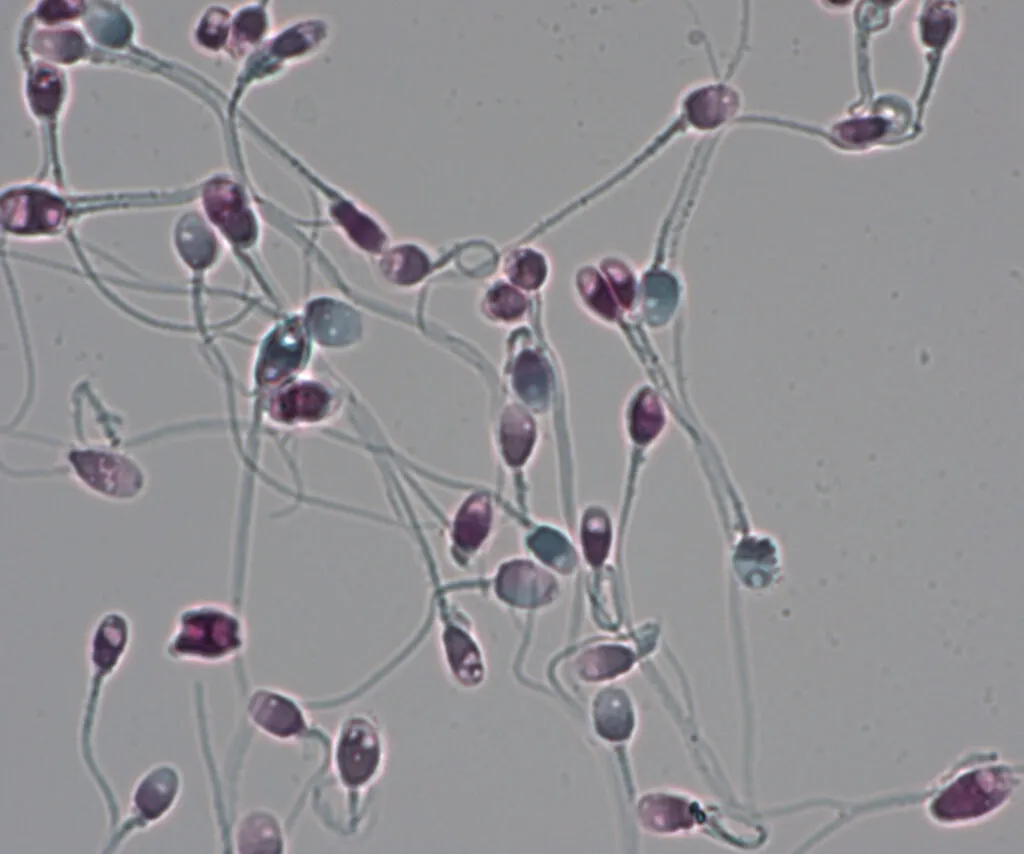
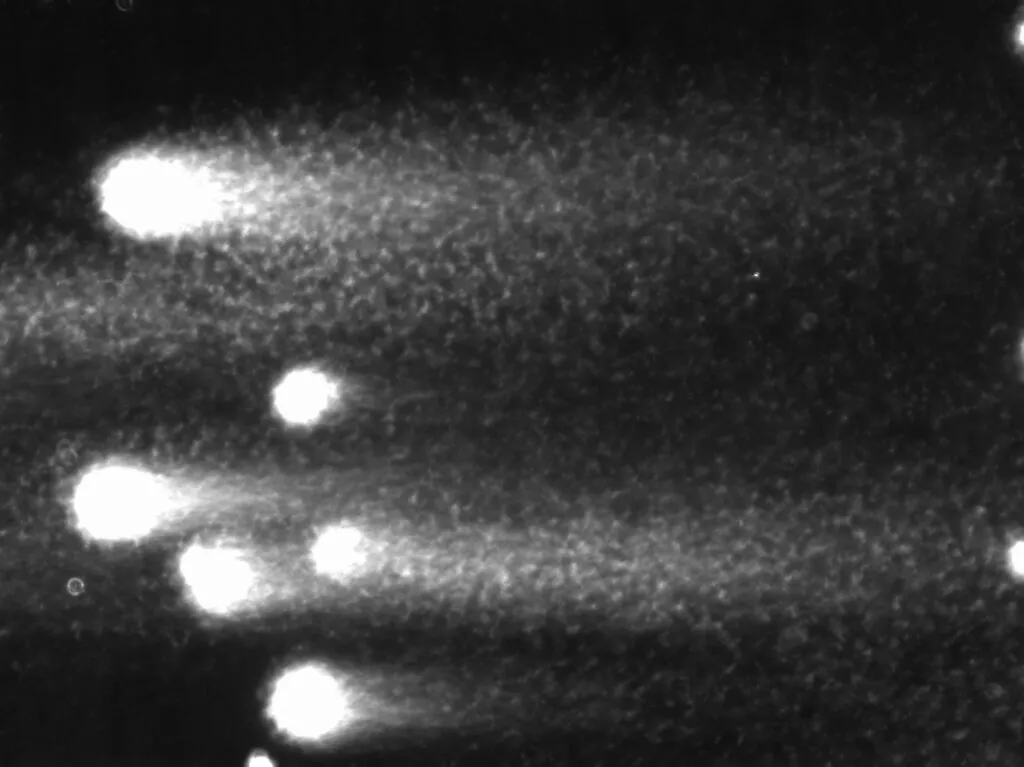
下図 1~3をご覧いください。頭部外周形状が一見楕円形のように見えますが、よく見ると頭部形態の大小不同が顕著で不揃いであることがわかります。また、精子の中を特殊な染色法で観察すると、大半の精子頭部に大きな空胞 が認められます(下図 1)。さらに、この精子の細胞膜とDNAの損傷の程度を詳しく調べてみますと、全体の約80%の精子細胞膜が損傷 され(下図 2:赤色に染色)、大半の精子DNA鎖も酷く損傷 され(下図 3:DNA鎖の連続性を失い、DNA切断片が細かく拡散)、損傷程度も重篤です。運動率が低い「精子無力症」の方には、このような隠れ精子異常(遺伝子異常が関与)が発覚する傾向 が認められます
図 1:精子頭部形態の大小不同が顕著で不揃いであり、
図 2:全体の約80%の精子の細胞膜が損傷
図 3:大半の精子のDNA鎖が酷く損傷され、
精子のDNAについて
精子のDNA損傷 も、一般的には加齢とともに進行する傾向にあるといわれていますが、 運動性低下の原因と同様に そんな単純な話ではありません。 遺伝子の突然変異による先天異常(新生突然変異)が原因 である場合が大半です。生殖補助医療の治療対象となる男性の精子DNA損傷率は高い 傾向にあり、その背景には遺伝異常が関与 しているケースが多いのも事実です。
精子異常の大半にDNA損傷が関わる理由
精子が形成される過程には沢山の遺伝子が複雑に関与して大量生産するという、 その煩雑さが一定確率で遺伝子異常による精子異常を発症させることを解説してきましたが、その精子異常の大半にDNA損傷が関わっています。 その理由について解説します。「アポトーシス」 という仕組みと、遺伝情報を正確に伝達するために傷ついたDNAを修復する「DNA修復機構」 が備わっています。だからこそ、我々ヒトの細胞は正常に維持され、健康が守られています 。このような体細胞のDNA修復機構は、ヒト卵子においても同様 ですが、ヒト精子のDNA修復機構は一般の体細胞とは異なり、とても特殊 この特殊性が精子DNA損傷率を上げています
ヒト精子のDNA修復機構は、どの様に特殊なのでしょうか?
ヒト精子のDNA修復能(DNA修復機構)は、形成される過程(第2減数分裂後期以降)で失われます。その結果、たとえ造精機能が正常な男性であっても、一部の傷ついたDNAが修復されないまま「DNA損傷精子」として射精された運動精子の中に混在 してきます。 すなわち、一見正常に見える運動精子の中にも、DNAが傷ついた異常精子が存在 【重要ポイント】 生殖補助医療の治療対象となる不妊男性においては、多様な隠れ精子異常が認められるケースが多い ですが、その中でも遺伝子異常が関与 しているDNA損傷率は高い傾向 にあり、治療は難航 します。不妊治療の現場において大きな問題点は、DNA損傷に代表される隠れ精子異常が、一般精液検査では検知できずに見逃されたまま治療に展開されてしまうリスクがある点です。 【必読!精子形成を司るY染色体が1本しかない!
受精したヒトの胚は、父親(精子)と母親(卵子)から23本ずつ、計46本の染色体 を受け継ぎます。46本の染色体の内訳は、常染色体が22組44本、性を決定する性染色体が2本 です。2本の性染色体の内、X染色体のみを2本持つ胚は女性(XX) になり、XとY染色体をそれぞれ1本ずつ持つ胚は、Y染色体がX染色体の働きを抑えて男性(XY) になります。
通常、染色体は2本で1組 となっており、1本の染色体のDNAに傷がついてしまったとしても、残りのもう1本の正常なDNAをコピーして修復し、正常な遺伝情報が保たれる仕組み になっています。これが前述したDNA修復機構 精子形成を司るY染色体は1本しかありませんので、D NAが傷ついても修復が難しく、DNAに様々な異常が突発的に発生(突然変異)していきます 。Y染色体は生命維持に関係ない染色体 ですので、異常が生じても流産(自然淘汰)をすり抜けて誕生にまで辿り着きます。その結果として、流産をすり抜けたY染色体上の遺伝子異常は、成人してから男性不妊(精子異常)という形で発覚 します。『Y染色体の異常=精子異常』
精子を上手く造れない原因の大半は「遺伝子異常」
後天性の問題が原因で、精子を上手く造ることができず、精子異常になる場合もありますが、生殖補助医療に治療対象になる精子異常の原因の大半は、先天性の問題「遺伝子異常」が占める というのが実態 です。精子を上手く造ることができない場合には、3つのケース があります。
① 精子を造るラインが後天的 (生まれた後)に故障するケース先天的 (生まれつき)に精子を造るラインが一部しかないケース先天的 (生まれつき)に精子の設計を支配する遺伝子に異常(遺伝子の突然変異)があるケース
どのケースにおいても、単に精子の生産量が減る(精子数の減少)だけではなく、多様な隠れ精子異常が発生します
①のケースは、誕生した際は精巣内の正常な精子を造るラインには問題なく(つまり先天性ではなく)、生まれた後に(つまり後天性の)様々な原因によって正常な精子を造るラインに故障が起きた場合です。原因としては「おたふくかぜ」や薬の影響などの場合もありますが、多くの場合は「精索静脈瘤(せいさくじょうみゃくりゅう)」という血管の異常です。
②のケースは、生まれつき(つまり先天性に)精巣内の正常な精子を造るラインが一部しかない場合です。
①や②のケースでは、精巣内に正常な精子を造るラインが少しでも残っていれば 、我々の精子研究チームで開発した『高度な精子選別技術』
③のケースの場合は、生まれつき(つまり先天性に)精子の設計を支配する遺伝子に異常(遺伝子の突然変異)があることが精子異常を誘導 しているため、根本的な改善方法はありません 。つまり、薬やサプリメント等による改善は期待できず、不妊治療が難航する傾向にあります。
精子側から見た顕微授精のリスク
精子品質管理の重要性について
顕微授精や体外受精などの生殖補助医療は、できるだけ卵子の近くに精子を届けることを目指してきた技術です。その根底には、精子の数が少ないのであれば「限られた精子で受精の可能性を高める」、精子の運動能力が低いならば「精子が卵子に泳ぎ着くまでのエネルギー消費を少しでも抑える」といった考え方があります。
中でも1匹の精子を卵子に注入して人工的に授精させられる顕微授精という技術は、確かに生殖補助医療の中でも合理的な方法です。ただし『安全な』顕微授精を提供して『健康な』命を誕生させるには、『品質管理』できた精子(隠れ異常のない精子)を選別した上で治療に用いる必要があります 。なぜならば、顕微授精は単に精子の数を補足する技術であり、精子異常の背景にある遺伝子異常を克服できる技術ではないからです。顕微授精の最も怖い点は、本来受精できない異常精子や受精させると危険な異常精子であっても人の手を介して人工的に受精を可能 にしてしまう点にあり、さらには 生まれてくる子どもに何かしらの異常を発症させるリスク がある点
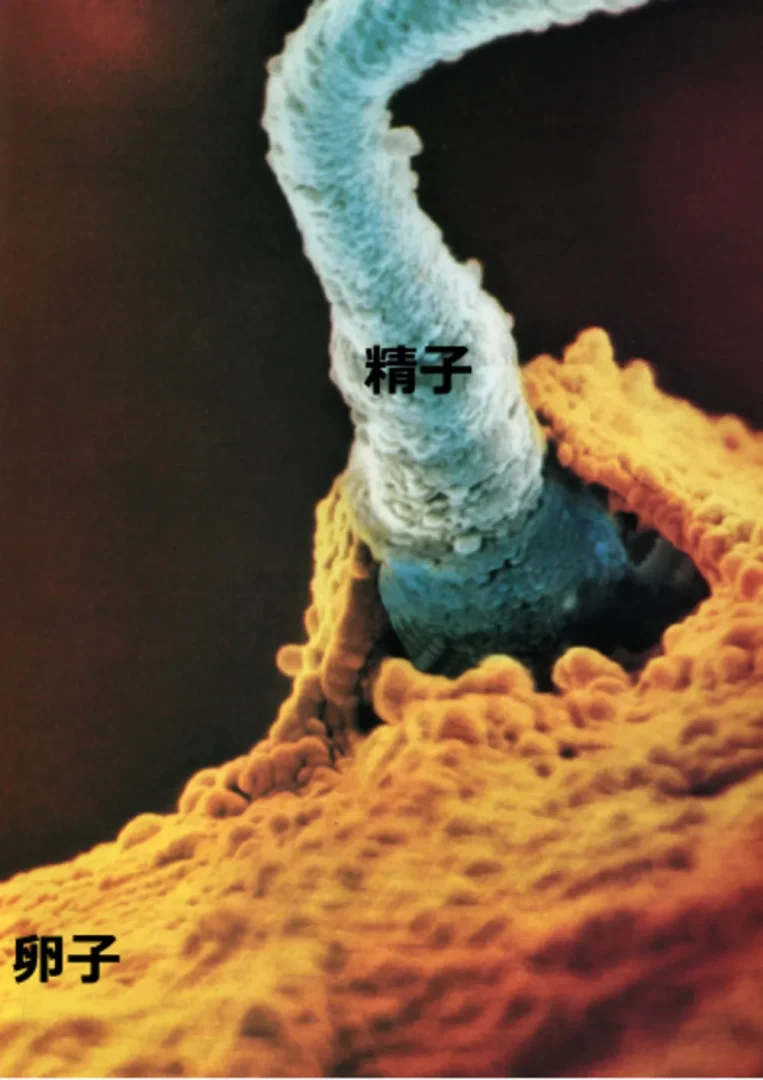
精子側から見た受精の仕組み
性交により射精時には膣内に「数億匹の精子」が放たれますが、精子形成が正常な男性の場合でも、子宮腔内へ進入できるのは「選ばれた僅かな精子だけ」 です。
つまり受精とは、『数億匹の精子から選ばれた優秀な精子1匹』が卵子の元に辿り着き、命の誕生を可能にする という、なんとも神秘的で奇跡的な出会いなのです。精液中に元気な精子が少なければ「卵子に到達できる精子が全くいない」ということもあるでしょう。
精子側から見た生殖補助医療に求められること
本来の自然な受精の仕組みを踏まえると、顕微授精をはじめとした生殖補助医療で誕生する子どもの健常性を保証する(健康な赤ちゃんを誕生させる)には、卵子に自力で辿り着ける『数億匹の精子から選ばれた優秀な精子1匹』と同等の品質を備える精子を治療に用いること 本来ならば女性の体内で自然に行われるはずの正常な精子の選別を、人の手で(人工的に)代行できなければなりません 。
また精子の数が多かれ少なかれ、正常な受精を可能にして正常な遺伝情報を伝達できる『高品質精子』 がいなければ、妊孕性は極めて低く、顕微授精しても成果には繋がりません。精子が妻を妊娠させられる力は、数ではなく質を見極めること、つまり精子の質的評価(精子品質管理)が極めて重要 なのです。
この点から考えると、顕微授精は、受精したら危険な異常精子であっても、人の手を介して人工的に授精を可能にしてしまう、非常に怖い技術です。また顕微授精は、精子異常を克服できる(精子の品質を補償できる)技術ではありませんので、顕微授精に用いる精子の状態によっては、出生児の健康に悪影響が生じる可能性があります。こういった『顕微授精のリスク』 も知った上で、ご夫婦の不妊病態に適した安全な治療法を選択 しましょう。
顕微授精による出生児への影響・リスク
今回の記事で解説してきましたが、ヒト精子においては性善説が成立しませんので、健康な精子を造ることができる男性の精液中にも、一部 DNAが傷ついた異常精子が混在しています。この異常精子が体内で受精すると、卵子が備えるDNA修復能に依存して精子DNA損傷が修復されますが、体外の培養液中では、どの程度 修復されるかは明らかではありません。
【重要ポイント】 DNAが損傷している精子(未修復のまま、もしくは不完全に修復された状態の異常精子) が卵子に穿刺注入されることで、卵子側のアポトーシス情報伝達系が活性化され、胚のDNA損傷を誘発 する可能性もあります。これは 染色体異常 に繋がり、 一部は流産 という形で自然に淘汰されますが、 そのまま発育して出産に至った場合は、異常を持った子どもが生まれる ことになります。
繰り返しになりますが、顕微授精は、DNA損傷等の精子異常を克服できる技術ではありません。また本来受精しては危険な異常精子でも人工的に授精を可能にする技術でもありますので、顕微授精に用いる精子の状態によっては、生まれてくる子どもの健康に悪影響が生じる可能性がある ことを知っておきましょう。『顕微授精のリスク』 も知った上で、ご夫婦毎に安全かつ適切な治療を選択
海外における生殖補助医療による出生児の健康調査
生殖補助医療による出生児の安全性を見極めるために、海外では、長期大規模疫学調査が複数実施されています。2015年には、1997〜2007年の10年間に カリフォルニア州で出生した590万例にもおよぶ出生児の健康データを元に分析された、長期大規模疫学調査の結果が『American Journal of Public Health』という雑誌に掲載されました。本調査は、コロンビア大学教授のピーター・ベアマン氏らによるもので、「顕微授精に代表される生殖補助医療で生まれた子どもは、自然に妊娠して誕生した子どもに比べ、自閉症スペクトラム障害であるリスクが2倍である」 という調査結果が報告 されています。
この調査結果を受けて、アメリカ政府によるアメリカ疾病対策予防センター(Centers for Disease Control and Prevention:CDC )は、調査結果の内容を『データと統計』の中で主要な調査結果として所管し、「顕微授精と自閉症スペクトラム障害の関係の間に因果関係がないとは言い切れない」という見解 を出しています。さらにCDCは「自閉症スペクトラム障害は、1970年代のアメリカでは3000人に1人の割合で発症していたが、2014年には68人に1人にまで増加した」 という報告も挙げています。この自閉症スペクトラム障害が急激に増加した背景には、顕微授精が急速に普及した ことや、診断精度が上がった こと等が指摘されています。
またアメリカの自閉症支持団体「オーティズム・スピークス」のマイケル・ロザノフ氏は、「顕微授精に代表される生殖補助医療技術が自閉症スペクトラム障害のリスクに有意な影響を及ぼす可能性がある」
【参考】MJ. Davies, et.al. Reproductive Technologies and the Risk of Birth Defects, The New England Journal of Medicine, 366: 1803-1813.2012
日本における生殖補助医療による出生児の健康調査
日本での生殖補助医療による出生児の先天異常に関するフォロー体制には 、子どもの成長過程で明らかになる「自閉症スペクトラム障害(Autism Spectrum Disorder:ASD)」や「注意欠陥多動性症候群(Attention-Deficit Hyperactivity Disorder:ADHD)」、「精神発達遅滞」といった発達障害が含まれていません 。
「生殖補助医療が自閉症スペクトラム障害を含む発達障害にどの程度の影響を与えているか」については、現時点で明確に証明されているわけではありませんが、海外の長期大規模疫学調査の見解を踏まえ、日本においても生殖補助医療で生まれた子どもの少なくともその後の10年、できれば成人するまでの健康予後を追跡調査することが急務です。
黒田IMRの方針
顕微授精による出生児の安全性に関しては未だ不明な点が多いのも事実です。黒田IMRでは、命を造り出す生殖補助医療において「疑わしきは避けるべき」という考え方を優先 高度な精子選別技術に特化』 しているからこそ実現できるわけですが、顕微授精を回避するために開発した『新しい体外受精技術:人工卵管法』 を積極的にご提供しています。
【Q&A】健康的な精子を造るためには
インターネットや雑誌などの世間の情報には「〇〇を飲めば、精子が増える」といった根拠の不明確な情報が溢れています。その影響もあってか、黒田IMRを受診されたご夫婦の大半は様々な「精子サプリ」を飲んでいらっしゃいます。同時に、他のクリニックで「精子が少ない」「精子の動きが悪い」などの診断を受けたご夫婦からは、さまざまな質問をいただきます。よくある質問について以下に回答を記載しますので、ぜひ参考にしてみてください。
Q1:酸化ストレスは精子に悪い影響があるの?
A:活性酸素は体に酸化ストレスを与えます。体内の活性酸素を減らそうと意識して、ビタミンCやビタミンEといった抗酸化物質を含んだサプリメントを飲んでいるという方も多いですが、4種類ある活性酸素全てに対応できるものはありません。むしろ、毎日の食事でバランスよく多くの品目(後述)を摂取するように心がけていれば、日常生活の中で発生するレベルの活性酸素や酸化ストレスが精子異常に直結するという心配はありません。
ただしこの見解は、遺伝子に問題があることが精子異常を誘導している場合、つまり先天異常の場合は対象外になります。
Q2:どのような食事を取るのがおすすめ?
A:体内の活性酸素を減らそうと意識するのであれば、様々な抗酸化物質を含む緑黄色野菜(パプリカ、ほうれん草、ブロッコリー等)、お茶、大豆などを積極的に摂取することが効果的 です。バランスのよい食事を取っていれば、日常生活の中で発生するレベルの活性酸素や酸化ストレスが精子異常に直結するという心配はありません。
ただしこの見解は、遺伝子に問題があることが精子異常を誘導している場合、つまり先天異常の場合は対象外になります。
Q3:運動には注意が必要?
A:活性酸素は、細胞のDNAや細胞膜、動脈の内膜等を傷付けることがあり、その結果 老化やがん、心臓の病気に繋がる可能性が生じます。しかし実際のところ、私たちの体の細胞には、活性酸素で傷ついた細胞を修復したり排除したりする仕組みがあるため、適度な範囲内の運動量であれば、日常生活の中で発生するレベルの活性酸素や酸化ストレスが精子異常に直結するという心配はありません。
ただしこの見解は、遺伝子に問題があることが精子異常を誘導している場合、つまり先天異常の場合は対象外になります。
Q4:サプリメントは精子に効果がある?
A:これまで当院にお越しいただいたご夫婦からは、「医薬品は専門家に管理してもらわないと危険なイメージがある一方で、サプリメントは自然のものだから自分で管理できて安心」いうご意見が多く、薬よりもサプリメントを優先されている印象を受けました。
確かに、医薬品は「病気の診断、治療、予防に使用することを目的とした薬品」と薬機法で定められており、必ず副作用に伴うリスクがあります。よく効く薬ほど副作用も強く、使い方を間違えると危険ですので、専門家が管理して適切な処方をしてもらう必要があります。
一方、サプリメントは薬機法上、薬の作用があってはならず、あくまでも「食品」という定義です。つまり、栄養素を「補充」してくれるだけのものですので食事の補助として適量を摂取していれば問題ありませんが、中には過剰に摂取することにより健康被害を招くものもありますので注意が必要です。正直なところ、サプリメントで精子は増えません。劣化した精子の質を改善させることもできません。
妊娠を希望しているのに「精子の状態が悪い」と言われたご夫婦が、「これを飲めば精子が増える?」という情報に心を動かされる気持ちはよくわかります。しかし前述した通り、不妊治療の現場では、男性不妊の大半が先天性因子(遺伝子異常)による精子異常ですので、残念ながらサプリメントでどうにかなる問題ではありません。
インターネット上にある情報は、「できること」を強調しがちです。まずは「できないこと」もたくさんあるということを知ってください。
Q4-1:亜鉛は精子を増やすの?
A:亜鉛は鉄の次に体内に多い必須微量元素で、細胞の増殖に不可欠な成分です。前立腺液の中の亜鉛濃度は、血清(血液が凝固した時に上澄みにできる淡黄色の液体成分)の300倍以上と豊富で、精巣では精子の形成(言い換えれば、細胞増殖)が盛んに行われていることから、「亜鉛を摂取すると細胞増殖しやすくなり、精子が増えるのではないか」という考え方が一般的に定着しています。実際に不妊治療施設で「精子が少ない」と診断された男性の多くの方が、亜鉛のサプリメントを摂取しています。
ただし亜鉛には、あまり知られていない注意点があります。それは、亜鉛を過剰に摂取すると銅の吸収阻害による銅欠乏(低銅血症)や貧血など、様々な健康被害を招いてしまうという点です。 そのため、亜鉛のサプリメントは短期的に飲むなら問題にはなりませんが、長期的に摂取し続けることはおすすめできません。
成人男性が1日に必要な亜鉛の量は10mgです。これは通常の食事をしていれば、十分摂取できる量であり、極端な欠乏や過剰を心配する必要はありません。亜鉛をはじめとする必須微量元素は、少しの過剰摂取でも中毒に結び付く危険性があるため、毎日の食事で偏食を避けてバランスよく多くの品目を摂取することが、一番安全で簡単な亜鉛の摂取方法と言えます。
Q4-2:アルギニンは精子を増やすの?
A:精子のDNAを構成するタンパク質「プロタミン」内のアルギニンの占める割合が高いという点から、「アルギニンを摂取すると精子が増えるのではないか」といった発想になったのでしょうか。亜鉛サプリメント同様に、「精子が少ない」と診断された男性の多くの方が、アルギニンも摂取されています。
しかし正直なところは、アルギニンをたくさん摂取すれば精子が増えるということはありません。 アルギニンは非必須アミノ酸に分類され、体内で生成できる成分ですので、サプリメントとして摂取する必要がありません。また、赤身の肉や鶏肉、乳製品、魚など 幅広い食品にも多く含まれていますので、通常の食生活をしていれば過不足なく摂取できます。
Q4-3:コエンザイムQ10は精子を増やすの?
A:コエンザイムQ10は、人の生命維持や活動に必要なエネルギーを作り出す「ミトコンドリア」の働きを助ける抗酸化物質で、高い抗酸化作用があるため、「アンチエイジング」や「造精機能を改善する」と説明している不妊治療施設も少なくないようです。
しかしコエンザイムQ10は、もともと体内で必要とされるエネルギーに合わせて生成・分解できる成分であり、加齢により減ってしまうのも「必要とするエネルギー基礎代謝が減るから」という理由です。
つまり、コエンザイムQ10を積極的に摂取する必要はなく、コエンザイムQ10をたくさん摂取すれば精子が増えるということはありません。
Q5:ブリーフよりトランクスにすべき?
A:一般的に造精機能を維持するためには、精巣上体を含めて精巣の周囲が体温より低い温度であることが必須です。このことから「ぴったりとしたブリーフで精巣周辺の温度を高めることが良くない」という考え方が定着しており、「精巣にはブリーフよりも通気性の高いトランクスの方が良い」という話がよく出てきます。
確かに熱を溜めないというイメージでは、ブリーフよりトランクスの方が良いように感じますが、いつもぴったりとしたブリーフを着用している男性が総じて不妊だという事実は無く、過度な心配は不要といえるでしょう。
Q6:ノートパソコンは精巣に悪影響を与える?
A:日々の診療の中では「ノートパソコンを膝に置いて作業することで、精巣の周囲に熱が溜まり、造精機能に障害を与えるのではないか?」という質問も多いです。
最近のノートパソコンは省電力であり、発熱は最小限に抑えられています。パソコンの熱による悪影響よりも、長時間同じ姿勢で作業を続けることによる、下半身の血行不良の方が心配です。 定期的な休憩を挟んだり、小まめに立ち上がったりして作業すれば、さほど神経質になる必要はないでしょう。
生活改善をしてもNGな場合も
精子異常が誘発される原因が、過度なストレス、睡眠不足、食生活の乱れ、飲酒、喫煙習慣、長期禁欲等の後天性環境因子の場合には、それぞれの原因を取り除くことによって、精子異常が改善する可能性もあります。
しかし、実際の不妊治療の現場で最も問題となる点は、一見正常な形をした楕円頭部の運動精子の中にも、通常の顕微鏡(位相差顕微鏡)では検知できない「隠れ異常精子」が潜んでいる場合が多いという点です。
先述したように、隠れ精子異常の背景には遺伝子異常(先天性の問題)が関わっていますので、「バランスのよい食生活を心掛ける」「適度な運動をする」等の身近な環境を整えて生活習慣を見直したとしても、精子異常の改善は期待できません。また薬やサプリメントも遺伝子異常を治すことはできませんので、残念ながら効果は認められません。
まとめ
妊活を考え始めたらできる限り早く、精子の質(隠れ異常の有無)を調べられる精密検査を行いましょう。その結果から、適正な不妊治療の方向性が見えてきますので、大変効率的です。
隠れ精子異常は、通常の顕微鏡(位相差顕微鏡)で明らかになりませんから、見逃されたまま間違った治療が進められているケースも少なくありません。顕微授精を繰り返しても成果に繋がらず、反復されている御夫婦は、是非とも黒田IMRの隠れ精子異常を検出できる、分子生物学的な高度な技術による高精度精子検査(精子精密検査)を受けにいらしてください。科学的根拠に基づいた精子詳細情報を取得できることにより、新しい道が開ける可能性 があります。